Wasser als Quelle für Krankheitserreger in Gesundheitseinrichtungen
Wasser und feuchte Umgebungen in Krankenhäusern und anderen Gesundheitseinrichtungen können das Wachstum von Mikroorganismen (d. h. Bakterien, Pilze und Protozoen) begünstigen und mit wasserbürtigen Krankheitserregern kontaminiert sein, die ein Gesundheitsrisiko für die Patienten darstellen und therapieassoziierte (nosokomiale) Infektionen auslösen können1.
Pseudomonas aeruginosa ist eine der häufigsten und problematischsten Bakterien für Gesundheitseinrichtungen2,3. Verschiedene Studien haben gezeigt, dass bis zu 50 % aller nosokomialen Infektionen mit P. aeruginosa auf das Wasserversorgungssystem zurückzuführen sind3–10.
Selbst wenn das Wasser die strengen Trinkwasser-Qualitätsanforderungen erfüllt, ist es nicht steril und es kann sich innerhalb weniger Tage ein mikrobieller Biofilm in den Wasserhähnen, Waschbecken, Duschköpfen und Tanks der Wasserversorgung bilden11.
Der Biofilm schützt die darin enthaltenen Mikroorganismen vor chemischen und thermischen Desinfektionsmaßnahmen und lässt sich nur sehr schwer entfernen, nachdem er sich einmal gebildet hat12.
Diese wasserbürtigen Krankheitserreger treten häufig bei nosokomialen Infektionen auf:
- Legionella pneumophila: Das ist der Auslöser der Legionärskrankheit, die eine mitunter tödliche Lungenentzündung verursachen kann. Zu den Risikofaktoren für Legionellen zählen Alter, Krankheit, Immunsuppression und Rauchen. Dabei handelt es sich um das wohl bekannteste, wasserbürtige, im Biofilm vorhandene Bakterium, das sowohl zentrale Wasserspeicher (z. B. Wassertanks) als auch periphere Wasserauslässe in Gesundheitseinrichtungen besiedeln kann. Nosokomiale (im Krankenhaus erworbene) Fälle der Legionärskrankheit haben eine hohe Sterblichkeitsrate (bis zu 40 %)13. Eine Studie von 27 Ausbrüchen der Legionärskrankheit, die 2000–2014 vom CDC durchgeführt wurde, deutet darauf hin, dass die nosokomiale Legionellen-Erkrankung 33 % der Ausbrüche, 57 % der ausbruchsbedingten Fälle und 85 % der ausbruchsbedingten Todesfälle verursacht hat. Außerdem wurden 85 % aller Ausbrüche der Legionärskrankheit auf den Kontakt mit dem Wasserversorgungssystem zurückgeführt – ein effektives Wassermanagementprogramm hätte dies verhindern können14.
- Pseudomonas aeruginosa: Das ist eine der Hauptursachen für schwere Infektionen mit Wunden, Hautreizungen, Lungenentzündungen und Sepsis. 51.000 nosokomiale Infektionen mit P. aeruginosa treten jedes Jahr in den USA auf, dabei verlaufen 400 tödlich und 13 % davon sind multidrug–resistant1516.
- Nichttuberkulöse Mykobakterien (NTM): Bei 85.000 Menschen wurde in den USA 2017 eine NTM-Infektion festgestellt. Bei der CDC-Untersuchung von nosokomialen Infektionsrisiken durch wasserbürtige Organismen (außer Legionellen) für die Jahre 2014–2017 wurde der größte Anteil (29,9 %) auf nichttuberkulöse Mykobakterien zurückgeführt17.
Weitere wasserbürtige Mikroorganismen in Wassersystemen:
- Acinetobacter spp.
- Cryptosporidium spp.
- Klebsiella spp.
- Escherichia coli
- Aspergillus spp.
Welche Infektionswege von den Wasserentnahmestellen zu den Patienten gibt es?
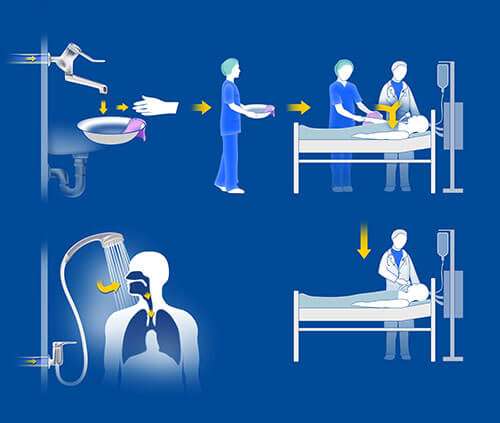
- Atmung und Inhalation: Das ist ein nachgewiesener Übertragungsweg von Legionella spp. Wassertröpfchen mit Legionellen können, beispielsweise beim Duschen, in einem Aerosol enthalten sein, das dann eingeatmet wird und eine Infektion auslösen kann14.
- Direkter Kontakt: Wasser für die Wundversorgung oder Hygiene kann Bakterien enthalten und eine Infektion beim Patienten auslösen. Pseudomonas spp. wird Berichten zufolge hauptsächlich durch Kontakt und Einatmung übertragen. In einer Studie wurden 21 Wasserhähne in Patientenzimmern überprüft, 52,4 % davon waren mit einem Pseudomonas-Stamm infiziert, der auch bei Patienten festgestellt wurde18.
- Indirekter Kontakt: Die Hände des medizinischen Personals können unbeabsichtigt über Tropfen von Hilfsmitteln wie Katheter, Drainagen und Trachealtuben der Patienten auf der Intensivstation kontaminiert werden. Rogues et al. haben berichtet, dass bei 14 % des medizinischen Personals von Intensivstationen die Hände positiv auf P. aeruginosa getestet wurden, nachdem sie mit kontaminiertem Leitungswasser in Kontakt gekommen waren, und 12 % von ihnen positiv getestet wurden, wenn sie zuvor Kontakt zu einem Patienten mit P. aeruginosa hatten18.
- Kontaminiertes Trinkwasser: Abgefülltes oder kontaminiertes Wasser von Trinkwasserspendern wurde als Quelle von Pseudomonas spp beschrieben19–21.
Verringern des Infektionsrisikos mit wasserbürtigen Krankheitserregern
Die großen und komplexen Wasserversorgungssysteme in Gesundheitseinrichtungen können das Wachstum von wasserbürtigen Krankheitserregern begünstigen. Aufgrund dieser potenziellen Quelle von Krankheitserregern und der infektionsanfälligen Patienten haben die Centers for Medicare & Medicaid Services (CMS) und das CDC es als essenziell erklärt, dass Krankenhäuser und Pflegeheime ein Wassermanagementprogramm entwickeln1.
Mehr erfahren über eine Verminderung der Risiken durch Krankheitserreger im Wasser
Wasserfilter für die Entnahmestelle zur Infektionskontrolle
Pall Wasserfilter für die Entnahmestelle sind FDA 510(k)-zertifizierte Medizingeräte der Klasse II für Wasserhähne, Duschen und Eismaschinen. Sie sind als Barriere für Legionella spp., Pseudomonas spp., nichttuberkulose Mykobakterien und andere opportunistische Krankheitserreger im Wasser validiert, die Patienteninfektionen auslösen können.
Referenzen:
- Centers for Disease Control and Prevention, „Healthcare Environmental Infection Prevention: Reduce the Risk from Water.“ Verfügbar unter: https://www.cdc.gov/hai/prevent/environment/water.html [Aufgerufen 2 June 2020]
- Wunderink und Mendoza, „Epidemiology of Pseudomonas aeruginosa in the intensive care unit“, veröffentlicht in „Infectious diseases in critical care“, Springer Verlag, 218–25, 2007
- Vernier et al., „Risk factors for Pseudomonas aeruginosa acquisition in intensive care units: a prospective multicenter study“, J Hosp Inf, 88:103–8, 2014
- Loveday et al., „Association between healthcare water systems and Pseudomonas aeruginosa infections: a rapid systematic review“, J Hosp Infect, 86(1):7–15, 2014
- Cholley et al., „The role of water fittings in intensive care rooms as reservoirs for the colonization of patients with Pseudomonas aeruginosa“, Intensive Care Med, 34:1428–33, 2008
- Blanc et al., „Faucets as a reservoir of endemic Pseudomonas aeruginosa colonization/infections in intensive care units“, Intensive Care Med, 30:1964-8, 2004
- Vallés et al., „Patterns of colonization by Pseudomonas aeruginosa in intubated patients: a 3–year prospective study of 1.607 isolates using pulsed-field gel electrophoresis with implications for prevention of ventilator-associated pneumonia“, Intensive Care Med, 30:1768–75, 2004
- Rogues et al., „Contribution of tap water to patient colonisation with Pseudomonas aeruginosa in a medical intensive care unit“, J Hosp Infect, 67:72-8, 2007
- Walker et al., „Investigation of healthcare acquired infections associated with Pseudomonas aeruginosa biofilms in taps in neonatal units in Northern Ireland“, J Hosp Infect, 86(1):16–23, 2014
- Walker und Moore, „Pseudomonas aeruginosa in hospital water systems: bioflms, guidelines practicalities“, J Hosp Inf, 89(4):324–27, 2015
- Exner et al., „Prevention and control of healthcare-associated waterborne infections in health care facilities“, Am J Infect Control, 33: S26–S40, 2005
- Flemming und Wingender, „The bioflm matrix“, Nat Rev Microbiol, 8:623–33, 2010
- World Health Organization, „Legionella and the Prevention of Legionellosis“, 2007, ISBN 92 4 156297 8 Verfügbar unter: https://www.who.int/water_sanitation_health/emerging/legionella.pdf [Aufgerufen 2 June 2020]
- Soda et al. „Vital Signs: Health Care–Associated Legionnaires’ Disease Surveillance Data from 20 States and a Large Metropolitan Area — United States“, 2015. MMWR Morb Mortal Wkly Rep 2017;66:584–589. DOI: http://dx.doi.org/10.15585/mmwr.mm6622e1. Verfügbar unter: https://www.cdc.gov/mmwr/volumes/66/wr/mm6622e1.htm [Aufgerufen 2 June 2020]
- Centers for Disease Control and Prevention „Pseudomonas aeruginosa in Healthcare Settings“. Verfügbar unter: https://www.cdc.gov/hai/organisms/pseudomonas.html [Aufgerufen 2 June 2020]
- Jefferies et al., „Pseudomonas aeruginosa outbreaks in the neonatal intensive care unit – a systematic review of risk factors and environmental sources“, Journal of Medical Microbiology, 1052–1061, 2012
- van Dijket al. „A multimodal regional intervention strategy framed as friendly competition to improve hand hygiene compliance.“ Infection control and hospital epidemiology 40,2 2019: 187–193. doi:10,1017/ice.2018,261
- Rogues et al., „Contribution of tap water to patient colonisation with Pseudomonas aeruginosa in a medical intensive care unit“, J Hosp Infect 67, 1: 2007 72–78
- Eckmanns et al., „An outbreak of hospital-acquired Pseudomonas aeruginosa infections caused by contaminated bottled water in intensive care units“, Clin Microbiol Infect, 14:454–8, 2008
- Wong et al., „Spread of Pseudomonas fluorescens due to contaminated drinking water in a bone marrow transplant unit“, J Clin Microbiol, 49:2093–6, 2011
- Costra et al., „Nosocomial outbreak of Pseudomonas aeruginosa associated witha drinking water fountain“, J Hosp Infect, 91:271–4, 2015